介绍
炭疽是由炭疽杆菌所致,一种人畜共患的急性传染病。人因接触病畜及其产品及食用病畜的肉类而发生感染。临床上主要表现为皮肤坏死、溃疡、焦痂和周围组织广泛水肿及毒血症症状,皮下及浆膜下结缔组织出血性浸润;血液凝固不良,呈煤焦油样,偶可引致肺、肠和脑膜的急性感染,并可伴发败血症。自然条件下,食草兽最易感,人中等敏感,主要发生于与动物及畜产品加工接触较多及误食病畜肉的人员。
最新文章
症状
潜伏期1~5日,最短仅12小时,最长12日。临床可分以下五型。
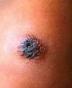
1.皮肤炭疽
最为多见,约占95%,可分炭疽痈和恶性水肿两型。炭疽多见于面、颈、肩、手和脚等裸露部位皮肤,初为丘疹或斑疹,第2日顶部出现水疱,内含淡黄色液体,周围组织硬而肿,第3~4日中心区呈现出血性坏死,稍下陷,周围有成群小水疱,水肿区继续扩大。第5~7日水疱坏死破裂成浅小溃疡,血样分泌物结成黑色似炭块的干痂,痂下有肉芽组织形成为炭疽痈。周围组织有非凹陷性水肿。黑痂坏死区的直径大小不等,自1~2cm至5~6cm,水肿区直径可达5~20cm,坚实、疼痛不著、溃疡不化脓等为其特点。继之水肿渐退,黑痂在1~2周内脱落,再过1~2周愈合成疤。发病1~2日后出现发热、头痛、局部淋巴结肿大及脾肿大等。
少数病例局部无黑痂形成而呈现大块状水肿,累及部位大多为组织疏松的眼睑、颈、大腿等,患处肿胀透明而坚韧,扩展迅速,可致大片坏死。全身毒血症明显,病情危重,若治疗贻误,可因循环衰竭而死亡。如病原菌进入血液,可产生败血症,并继发肺炎及脑膜炎。
2.肺炭疽
大多为原发性,由吸入炭疽杆菌芽胞所致,也可继发于皮肤炭疽。起病多急骤,但一般先有2~4日的感冒样症状,且在缓解后再突然起病,呈双相型。临床表现为寒战、高热、气急、呼吸困难、喘鸣、发绀、血样痰、胸痛等,有时在颈、胸部出现皮下水肿。肺部仅闻及散在的细湿啰音,或有脑膜炎体征,体征与病情严重程度常不成比例。患者病情大多危重,常并发败血症和感染性休克,偶也可继发脑膜炎。若不及时诊断与抢救,则常在急性症状出现后24~48小时因呼吸、循环衰竭而死亡。
3.肠炭疽
临床症状不一,可表现为急性胃肠炎型和急腹症型。前者潜伏期12~18小时,同食者可同时或相继出现严重呕吐、腹痛、水样腹泻,多于数日内迅速康复。后者起病急骤,有严重毒血症症状、持续性呕吐、腹泻、血水样便、腹胀、腹痛等,腹部有压痛或呈腹膜炎征象,若不及时治疗,常并发败血症和感染性休克而于起病后3~4日内死亡。
4.脑膜型炭疽
大多继发于伴有败血症的各型炭疽,原发性偶见。临床症状有剧烈头痛、呕吐、抽搐,明显脑膜刺激征。病情凶险,发展特别迅速,患者可于起病2~4日内死亡。脑脊液大多呈血性。
5.败血型炭疽
多继发于肺炭疽或肠炭疽,由皮肤炭疽引起者较少。可伴高热、头痛、出血、呕吐、毒血症、感染性休克、DIC等。
病因
炭疽散布于世界各地,尤以南美洲、亚洲及非洲等牧区较多见,呈地方性流行,为一种自然疫源性疾病。近年来由于世界各国的皮毛加工等集中于城镇,炭疽也暴发于城市,成为重要职业病之一。目前本病在国内的发病率已逐渐下降。
1.传染源
患病的牛、马、羊、骆驼等食草动物是人类炭疽的主要传染源。猪可因吞食染菌青饲料;狗、狼等食肉动物可因吞食病畜肉类而感染得病,成为次要传染源。炭疽病人的分泌物和排泄物也具传染性。
2.传播途径
人感染炭疽杆菌主要通过工业和农业两种方式。接触感染是本病流行的主要途径。皮肤直接接触病畜及其皮毛最易受染,吸入带大量炭疽芽胞的尘埃、气溶胶或进食染菌肉类,可分别发生肺炭疽或肠炭疽。应用未消毒的毛刷,或被带菌的昆虫叮咬,偶也可致病。
3.易感者人群
普遍易感,主要取决于接触病原体的程度和频率。青壮年因职业(农民、牧民、兽医、屠宰场和皮毛加工厂工人等)关系与病畜及其皮毛和排泄物、带芽胞的尘埃等的接触机会较多,其发病率也较高。一次感染后有较持久的免疫力。
检查
1.外周血象
(1)白细胞计数:一般为(10~20)×109/L,有的增至(60~80)×109/L。
(2)白细胞分类计数:中性粒细胞显著增多。
(3)血小板计数:血小板可减少。
2.细菌学检查
(1)涂片检查:酌情采集分泌物、痰液、粪便、血液和脑脊液作涂片染色镜检,可见粗大的革兰阳性杆菌(图4)。
(2)细菌学培养:取分泌物、痰液、粪便、血液和脑脊液等进行细菌学培养,可有炭疽杆菌生长(图5)。
(3)细菌学鉴定:其鉴定方法有串珠湿片法、荧光抗体染色法和噬菌体裂解试验等。
3.动物接种将上述标本接种于家免、豚鼠与小白鼠皮下,24h后出现局部的典型肿胀、出血等阳性反应。接种动物大多于48h内死亡,从其血液与组织中可查出和培养出炭疽杆菌。
4.血清学检查近年来用荧光抗体法检测特异性抗体作快速诊断。
5.Asco1i沉淀试验主要用于检验动物皮毛与脏器是否染菌。
鉴别
1.皮肤炭疽的鉴别与痈、蜂窝织炎、丹毒等鉴别,该类感染病灶充血、疼痛,水肿较轻,很少有皮肤出血和皮肤炭黑色干痂;恙虫病,感染局部出现不痒的红色丘疹、水疱,破裂后形成小溃疡,1~2天后中央坏死结成黑色焦痂,但焦痂多在腋窝、腹股沟、会阴、肛门处。可伴全身浅表淋巴结肿大、肝脾肿大及全身性发疹。血清变形杆菌凝集反应阳性。
2.肺炭疽的鉴别需与大叶性肺炎、肺鼠疫、钩端螺旋体病等鉴别。
3.肠炭疽的鉴别同沙门菌肠炎、出血坏死性肠炎、肠套叠及急性腹膜炎等鉴别。
4.炭疽菌血症的鉴别应同其他细菌引起的菌血症鉴别。
并发症
1.感染性休克和血管内弥漫性凝血(DIC)是炭疽毒素引发的、严重的全身性炎症反应,多见于肠炭疽、肺炭疽和炭疽杆菌脑膜炎。
2.全身脏器迁徒性炎症肺炭疽常并发出血性肺炎、胸膜炎、心肌炎、出血性心包炎和脑膜炎等,病死率极高。
3.还可以出现斑疹和出血疹,疱疹等并发症。
治疗
1.病原治疗
(1)严密隔离:炭疽病传染性很强,接触病人须穿隔离衣,戴口罩和橡皮手套。病灶渗出物及换药敷料、肠炭疽者的呕吐物和排泄物以及肺炭疽者的痰液等,均需焚毁,或消毒后再排放。
(2)抗生素治疗:根据病情单独使用或两种以上抗生素联合应用,静脉给药。首选青霉素类,庆大霉素、环丙沙星、多西环素、阿米卡星等对肠炭疽和肺炭疽有良好疗效。氯霉素可通过血脑屏障,可与青霉素等联合应用治疗炭疽脑膜炎。
病情稳定后,可改口服给药,可选氧氟沙星等。
(3)抗炭疽血清治疗:用于严重脓毒症者。抗炭疽血清是为异种动物接种抗炭杆菌抗原,产生免疫球蛋白后,精制提取而成,用前须做药物过敏试验。治疗第1天100ml,静滴或肌内注射,第2~3天30~50ml即可。
2.对症治疗
(1)脓毒症和恶性水肿者:可给予肾上腺皮质激素,缓解其中毒症状。常用氢化可的松100~300mg/d,或地塞米松10~20mg/d。
(2)炭疽脑膜炎者:可静脉注入甘露醇液250ml,每4小时1次,以减轻脑水肿,降低颅内压,防止脑疝形成。
(3)头痛、躁动者:应酌情给予镇静剂。
(4)循环衰竭者:应积极抗休克治疗。
(5)呕吐、腹泻、纳差者:应适当静脉补充营养液。
3.皮肤病灶的处理用1∶2000高锰酸钾溶液清洗创口,局部涂敷青霉素软膏。禁忌搔抓、挤压和手术切开病灶皮肤,以免细菌进入血流,引起病变的扩散。
预防
1.管理传染源对可疑病人要隔离,尤其是肺炭疽患者要及时、就地隔离并报告。分泌物、排泄物及病人用过的敷料、剩余的食物、病室内垃圾,均应烧毁。尸体火化、对可疑病畜、死畜必须同样处理。来自疫区或从疫区运出的牲畜均要隔离5天,把住牧畜收购、调运、屠宰和畜产加工各环节的兽医监督关。
2.切断传播途径对污染的皮毛原料应认真地消毒,后再加工。目前最好的有效消毒药有碘、含氯石灰(漂白粉)、氯胺、环氧乙烷及过氧乙酸等。废水也要定期消毒,废毛要集中处理,严禁乱扔。病死牲畜及其皮毛污染的场所都应消毒。皮毛畜产加工厂应设在村镇外面,下风向,远离水源。避开人畜集中和频繁来往。屠宰场要有兽医监督。
3.保护易感者从事畜牧业和畜产加工厂的工人及诊治病畜的卫生人员都要熟知本病的预防方法。工作时要有保护工作服、帽、口罩等,严禁吸烟及进食,下班时要清洗、消毒更衣。皮肤受伤后立即用2%碘酊涂擦。密切接触者(尤与肺炭疽)及带菌者可用抗生素预防。
4.预防接种我国使用的是“人用皮上划痕炭疽减毒活疫苗”,接种后2天可产生免疫力,可维持1年,在发生疫情时应进行应急接种。应用A16R株炭疽芽孢菌气雾免疫也是安全有效的,吸入量为1亿个菌/人次,血清阳转率为80%以上。最好的预防措施是在流行区接种动物。
相关疾病
头痛 脑膜炎 脑疝 腹泻 腹痛 咳嗽 呼吸衰竭 大叶性肺炎 败血症 感染性休克 中毒 胸腔积液 脑水肿 疤痕 肠套叠 营养不良 丹毒 痈 疼痛 钩端螺旋体病 恙虫病 急腹症 肺鼠疫 肺炭疽 腹水 腹胀 急性腹膜炎 急性胃肠炎 支气管肺炎 昏迷 菌血症 肿胀 血栓形成 药物过敏 皮肤炭疽 皮肤病