介绍
红斑狼疮(LE)是一种典型的自身免疫性结缔组织病,多见于15~40岁女性。红斑狼疮是一种疾病谱性疾病,可分为盘状红斑狼疮(DLE)、亚急性皮肤型红斑狼疮(SCLE)、系统性红斑狼疮(SLE)、深在性红斑狼疮(LEP)、新生儿红斑狼疮(NLE)、药物性红斑狼疮(DIL)等亚型。
最新文章
症状
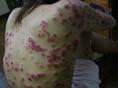
盘状红斑狼疮,主要侵犯皮肤,是红斑狼疮中最轻的类型。少数可有轻度内脏损害,少数病例可转变为系统性红斑狼疮。皮肤损害初起时为一片或数片鲜红色斑,绿豆至黄豆大,表面有粘着性鳞屑,以后逐渐扩大,呈圆形或不规则形,边缘色素明显加深,略高于中心。中央色淡,可萎缩、低洼,整个皮损呈盘状(故名盘状红斑狼疮)。损害主要分布于日光照射部位,如面部、耳轮及头皮,少数可累及上胸、手背、前臂、口唇及口腔黏膜也可受累。多数患者皮损无自觉症状,但很难完全消退。新损害可逐渐增多或多年不变,损害疏散对称分布,也可互相融合成片,面中部的损害可融合成蝶形。盘状皮损在日光暴晒或劳累后加重。头皮上的损害可引起永久性脱发。陈旧性损害偶尔可发展成皮肤鳞状细胞癌。
亚急性皮肤型红斑狼疮,临床上较少见,是一种特殊的中间类型。皮肤损害有两种,一种是环状红斑型,为单个或多个散在的红斑,呈环状、半环状或多环状,暗红色边缘稍水肿隆起,外缘有红晕,中央消退后留有色素沉着和毛细血管扩张,好发于面部及躯干;另一个类型是丘疹鳞屑型,皮损表现类似银屑病,为红斑、丘疹及斑片。表面有明显鳞屑,主要分布于躯干上肢和面部。两种皮损多数病例单独存在,少数可同时存在。皮损常反复发作,绝大多数患者均有内脏损害,但严重者很少,主要症状为关节痛、肌肉痛、反复低热,少数有肾炎、血液系统改变。
系统性红斑狼疮是红斑狼疮各类型中最为严重的一型。绝大多数患者发病时即有多系统损害表现,少数病人由其他类型的红斑狼疮发展而来。部分病人还同时伴有其他的结缔组织病,如硬皮病、皮肌炎、干燥综合征等,形成各种重叠综合征。系统性红斑狼疮临床表现多样,错综复杂,且多较严重,可由于狼疮肾炎、狼疮脑病及长期大量使用药物的副作用而危及患者生命。
深部红斑狼疮又称狼疮性脂膜炎,同样是中间类型的红斑狼疮。皮肤损害为结节或斑块,位于真皮深层或皮下脂肪组织,其大小、数目不定,表面肤色正常或淡红色,质地坚实,无移动性。损害可发生于任何部位,最常见于颊部、臀部、臂部,其次为小腿和胸部。经过慢性,可持续数月至数年,治愈后遗留皮肤萎缩和凹陷。深部红斑狼疮性质不稳定,可单独存在,以后即可转化为盘状红斑狼疮,也可转化为系统性红斑狼疮,或与它们同时存在。
新生儿红斑狼疮,表现为皮肤环形红斑和先天性心脏传导阻滞,有自陷性,一般在生后4~6个月内自行消退,心脏病变常持续存在。
药物性红斑狼疮主要表现为发热、关节痛、肌肉痛、面部蝶形红斑、口腔溃疡,可有浆膜炎。ANA、抗组蛋白抗体、抗ss-DNA抗体等可为阳性。停药后逐渐好转,病情较重者可给予适量糖皮质激素。
病因
1.遗传因素
系统性红斑狼疮的发病有家族聚集倾向,0.4%~0.5%的SLE患者的一级或二级亲属患LE或其他自身免疫性疾病;单卵双生子通患SLE的比率可高达70%(24%~69%),而异卵双生子该比率为2%~9%;目前发现与SLE有关的基因位点有50余个,多为HLAⅡ、Ⅲ类基因,如HLAⅡ类D区的DR2、DR3、DQA1、DQB1和HLAⅢ类基因中C4AQ。
2.性激素
本病多见于育龄期女性,妊娠可诱发或加重SLE。但证据尚显不足。
3.环境因素及其他
紫外线照射可激发或加重LE,可能与其损害角质形成细胞,是DNA发生改变或“隐蔽抗原”释放或新抗原表达致机体产生相应抗体,从而形成免疫复合物引起损伤相关。药物如肼苯达嗪、普鲁卡因、甲基多巴、异烟肼、青霉素等均可诱发药物性红斑狼疮。某些感染(如链球菌、EB病毒等)也可诱发或加重本病。
检查
实验室检查包括血、尿、粪常规检查,免疫学检查,皮损的病理检查等。
鉴别
本病应与其他结缔组织病,细菌或病毒感染性疾病,组织细胞增生症X,恶性网状内皮细胞增多症,血小板减少症,溶血性贫血,各种类型的肾脏病,肝炎,心肌-心包炎,神经系统疾病相鉴别。尤须与类狼疮综合征、新生儿红斑狼疮综合征鉴别。
1、类狼疮综合征其中最常见者为药物引起的系统性红斑狼疮。本综合征可见类似SLE的一些症状、体征,及实验室检查结果,有时难以区别。以下一些情况有助于鉴别:服用有关药物史,性别差异不明显,临床症状轻,内脏受累,肾脏病变,蝶形红斑、口腔溃疡、脱发,以及白细胞、血小板减少,低补体血症均少见,抗Sm抗体和抗n-DNA(FARR)抗体阴性。最主要的特点是停药后临床症状和实验室征象消失,再用药时复现。有时抗核抗体存在时间较长,一般预后良好。
2、新生儿红斑狼疮综合征本病见于6个月以下婴儿。患儿母亲中多数患SLE或其他结缔组织病,血清中存在RO抗原(干燥综合征A抗原)及La抗原(干燥综合征B抗原)。患儿生后即有症状,主要表现为先天性传导阻滞、狼疮样皮炎、自身溶血性贫血,体内RO及La抗原阳性。此外,常伴先天性心脏病,各种缺损及心内膜弹力纤维增生症,白细胞及血小板减少。皮损的典型表现为鳞屑状和环形红斑,见于暴露部,即头顶、颈及眼睑处,似为盘状红斑。本病为自限性疾病,血液异常多在6周内好转,皮损可于6个月内消失。除伴心脏病患儿外,一般预后良好。有报道青春期可成为SLE者,原因尚不清楚。
并发症
1、指甲改变:许多患者同时有灰指甲,此类症状与长期服用皮质激素真菌感染有关。
2、血管炎:患者的身体可出现许多瘀点,是一种栓塞性小血管炎和末梢坏死性小血管炎,同时还可引起指端,趾尖凹陷、溃疡、坏死。红斑狼疮有哪些并发症?极少的患者则可能出现足背动脉闭塞性脉管炎,伴有剧烈的疼痛感。
3、消化道损害:食欲减退是一种常见的消化道损害,许多患者同时有便秘、腹胀的症状表现。有的患者则伴有恶心、脐周腹痛、大便次数增多等表现。此外,腹水也与狼疮性腹膜炎、肠系膜炎有一定关系,也有的与狼疮性肾炎低蛋白血症相关。
4、肺部病变:前睹性研究结果显示,系统性红斑狼疮发病时仅3%患者累及肺部,但随着病程发展,约50%一60%患者可出现肺部受累,其病变包括胸膜病变、肺实质侵润性病变与肺间质纤维化、肺出血、阻塞性毛细支气管炎、肺不张、肺栓塞、肺动脉高压、呼吸肌及膈肌功能失调等。心脏病变的发生率为50%一74%.可累及心包、心肌、瓣膜等,少数患者甚至发生全心炎症。
治疗
1.一般治疗
(1)应该树立和疾病作斗争的坚强信心。
(2)避免日晒,对日光敏感者尤应注意。外出应注意防晒,忌用光敏作用药物,如吩噻嗪、氢氯噻嗪、磺胺类药和灰黄霉素等。
(3)避免过劳,急性或活动期SLE应卧床休息。避免妊娠,也不宜服用避孕药,有肾功能损害或多系统损害者避孕失败宜早做治疗性流产。
(4)避免受凉感冒或其他感染。
(5)增强抵抗力,注意营养及维生素补充。
2.皮肤红斑狼疮的治疗
(1)系统治疗①抗疟药如羟氯喹,待病情好转后减为半量。一般总疗程为2~3年。②沙利度胺可试用,出现疗效后药物减量维持,并继续治疗3~5个月,在大多数患者有效,但停药易复发。③泛发病例可口服小剂量激素。
(2)局部治疗外用糖皮质激素软膏,每天2次,或封包。或皮损内注射糖皮质激素。
3.SLE的治疗
个性化非常重要,在SLE病人开始治疗前,必须对SLE病人病情活动进行评估,如抗核抗体、抗DNA抗体和低补体血症及脏器受损程度,如心、肾、肺病变,皮肤和浆膜炎等作出正确评价,再进行治疗。目前多采用“系统性红斑狼疮活动指数”(SLEDAI),以病人在评价时10前的临床表现为评价依据,建议SLEDAI>12分时,可用原双倍的糖皮质激素的剂量或需住院治疗。
预防
1.树立乐观情绪,正确地对待疾病,建立战胜疾病的信心,生活规律化,注意劳逸结合,适当休息,预防感染。
2.去除各种诱因,包括各种可能的内用药物,慢性感染病灶等,避免刺激性的外用药物以及一切外来的刺激因素。
3.避免日光曝晒和紫外线等照射,特别在活动期,需要时可加涂防日光药物如3%奎宁软膏、复方二氧化钛软膏、15%对氨安息香酸软膏等,其他如寒冷、X线等过多暴露也能引起本病的加剧,不可忽视。
4.对肼酞嗪、普鲁卡因、青霉胺、抗生素和磺胺药要合理作用。
5.患者应节育,活动期需避免妊娠,若有肾功能损害或多系统损害者,宜争取早作治疗性流产。
6.去除可能的诱因对可诱发SLE的药物要慎用及合理应用;避免曝晒日光,必要时可用防光剂如3%奎宁软膏、5%二氧化钛霜等。
7.保持乐观情绪正确对待疾病,树立战胜疾病的信心,注意劳逸结合,加强营养,预防感染。
8.患者应节育活动期需避免妊娠,若有肾功能损害或多系统损害者,宜争取早做治疗性流产。
9.早期诊断。
相关疾病
高血压 心肌病 先天性心脏病 心肌炎 心肌梗死 肺动脉高压 心包积液 动脉粥样硬化 心包炎 癫痫 头痛 头晕 失眠 脑炎 脑血管病 红斑肢痛症 胃炎 胰腺炎 肠炎 腹泻 腹痛 肝炎 糖尿病 骨质疏松 类风湿性关节炎 干燥综合征 皮肌炎 系统性红斑狼疮 风湿病 硬皮病 狼疮性肾炎 胸膜炎 肺栓塞 间质性肺炎 流感 肾功能衰竭 肾小球肾炎 间质性肾炎 再生障碍性贫血 骨髓纤维化 自身免疫性溶血性贫血 肝病 多形红斑 中毒 胸腔积液 性功能障碍 动脉栓塞 肠梗阻 肠粘连 脾功能亢进 腹膜炎 肠套叠 闭经 习惯性流产 早产 死胎 分娩 人流 营养不良 免疫缺陷病 银屑病 单纯疱疹 精神分裂症 骨坏死 睑外翻 口腔溃疡