介绍
在婴幼儿眼病中,是性质最严重、危害性最大的一种恶性肿瘤视网膜母细胞瘤(retinoblastoma,RB)是婴幼儿最常见的眼内恶性肿瘤,对视力和生命有严重的威胁和危害。发生于视网膜核层,具有家族遗传倾向,多发生于5岁以下,可单眼、双眼先后或同时罹患,本病易发生颅内及远处转移,常危及患儿生命,因此早期发现、早期诊断及早期治疗是提高治愈率、降低死亡率的关键。
最新文章
症状
1.眼内生长期
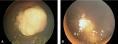
开始在眼内生长时外眼正常,因患儿年龄小,不能自述有无视力障碍,因此本病早期一般不易被家长发现。当肿瘤增殖突入到玻璃体或接近晶体时,瞳孔区将出现黄光反射,故称黑蒙性猫眼,此时常因视力障碍而瞳孔散大、白瞳症或斜视而家长发现。
眼底改变:可见圆形或椭圆形,边界清楚,单发或多发,白色或黄色结节状隆起,表面不平,大小不一,有新生血管或出血点。肿瘤起源于内核层者,向玻璃体内生者叫内生型,玻璃体内可见大小不等的白色团块状混浊;起源于外核层者,易向脉络膜生长者叫外生型,常使视网膜发生无裂孔性实性扁平脱离。裂隙灯检查,前房内可能有瘤细胞集落,形成假性前房积脓、角膜后沉着物,虹膜表面形成灰白色肿瘤结节,可为早期诊断提供一些临床依据。
2.青光眼期
由于肿瘤逐渐生长体积增大,眼内容物增加,使眼压升高,引起继发性青光眼,出现眼痛、头痛、恶心、呕吐、眼红等。儿童眼球壁弹性较大,长期的高眼压可使球壁扩张,眼球膨大,形成特殊的所谓"牛眼"外观,大角膜,角巩膜葡萄肿等,所以应与先天性青光眼等鉴别。
3.眼外期
(1)最早发生的是瘤细胞沿视神经向颅内蔓延,由于瘤组织的侵袭使视神经变粗,如破坏了视神经孔骨质则视神经孔扩大,但在X线片上即使视神经孔大小正常,也不能除外球后及颅内转移的可能性。
(2)肿瘤穿破巩膜进入眶内,导致眼球突出;也可向前引起角膜葡萄肿或穿破角膜在球外生长,甚至可突出于睑裂之外,生长成巨大肿瘤。
4.全身转移期
转移可发生于任何一期,例如发生于视神经乳头附近之肿瘤,即使很小,在青光眼期之前就可能有视神经转移,但一般讲其转移以本期为最明显。转移途径:
(1)多数经视神经或眶裂进入颅内。
(2)经血行转移至骨及肝脏或全身其他器官。
(3)部分是经淋巴管转移到附近之淋巴结。
病因
确切病因不明,6%为常染色体显性遗传,94%为散发病例,其中25%为遗传突变,余为体细胞突变,亦有人认为与病毒感染因素有关。
检查
1.X线片
可见到钙化点,或视神经孔扩大。B超检查:可分为实质性和囊性两种图形,前者可能为早期肿瘤,后者代表晚期肿瘤。
2.CT检查
(1)眼内高密度肿块;
(2)肿块内钙化斑;
(3)视神经增粗,视神经孔扩大,说明肿瘤向颅内蔓延。
3.荧光眼底血管造影
早期即动脉期,肿瘤即显荧光,静脉期增强,且可渗入瘤组织内,因荧光消退迟,在诊断上颇有价值。
4.前房细胞学检查
在荧光显微镜观察下,瘤细胞呈橙黄色,阳性检出率高。现已作为光化学治疗前明确诊断及治疗后疗效观察指标。
5.尿化验
患化尿中香草扁桃酸(VMA)和高香草酸(HVA)24小时排泄增多。故当尿中VMA和HVA阳性时有助于诊断,但阴性仍不能排除肿瘤。
6.乳酸脱氢酶(LDH)的活力测定
当房水内LDH值高于血清中值,二者之比大于1.5时,有强烈提示视网膜母细胞瘤可能。
7.其他
尚可作同位素扫描、巩膜透照法、癌胚抗原等。Rb发展到三、四期后一般是容易诊断的,但在一、二期时就比较困难,这个时期在它的晶状体后瞳孔区内可出现白色反光或黄白色组织块叫白瞳孔。
鉴别
1.转移性眼内炎
转移性内眼炎发展到一定阶段后,可因玻璃体脓肿的存在而在瞳孔中呈现黄色反射,足以混淆视网膜母细胞瘤的诊断。由于此二病在幼童中都是比较常见的眼病,两者鉴别就更有必要。
2.视网膜母细胞瘤与寇次(Coats)病的鉴别诊断
寇次(Coats)病的根本性质是视网膜外层出血合并渗出性改变。虽有局限性增殖,甚至形成隆起或导致视网膜脱离。但病程缓慢,病变范围较为广泛,灰白色渗出物分布在视网膜血管之后。除渗出物外,还可见出血斑和光亮小点(胆固醇结晶体)沉着。血管尤其静脉显示扩张、扭转、纡曲,并有微血管瘤。病变常为进行性,新旧渗出物可交替出现,出血如果进入玻璃体,可形成增殖性玻璃体视网膜病变。本病患者年龄较在,多在6岁以上,且为青年男性,单眼受累。超声波检查,常无实质改变。
并发症
会发生全身转移:沿血液及淋巴向全身转移。据统计受累器官中,脑及脑膜占第一位,颅肌次之,再次为淋巴结及长骨,腹部器官以肝最为多见。肿瘤发展的不同时期可产生多种不同的并发症。包括玻璃体混浊、视网膜脱离、新生血管性青光眼等。
治疗
视网膜母细胞瘤作为一发生在儿童的遗传性眼内恶性肿瘤,影响患儿生命、视力、面部外形及心理发育。诊断上涉及眼科、儿科、产科,治疗上涉及眼科、肿瘤科(放疗、化疗)、儿科、麻醉科等。因此在对视网膜母细胞瘤的处理上,一定要强调多学科、多中心的合作。视网膜母细胞瘤的治疗目标首先是挽救生命,其次是保留眼球及部分视力。治疗原则应根据眼部及全身受肿瘤侵犯的情况而定。方法的选择应根据肿瘤的大小和范围,单侧或双侧以及患者的全身情况而定。
常用的治疗方法有手术治疗(包括眼球摘除、眼眶内容摘除)、外部放射治疗、局部治疗(光凝治疗、冷冻治疗、加热治疗、浅层巩膜贴敷放射治疗)及化学治疗等。近10年来国际上对视网膜母细胞瘤治疗的概念逐渐发生了重大改变,主要表现在化学治疗结合多次积极的局部治疗(serialaggressivelocaltherapy,SALT)逐步上升为一线治疗,而外部放射治疗则降为二线治疗,眼球摘除为三线治疗。这一变化被认为是开创了视网膜母细胞瘤治疗的新纪元。一般对于全身情况较好,病变局限的眼内期视网膜母细胞瘤(RE1~4级),无论单眼性或双眼性,可选择局部治疗或化学治疗结合局部治疗;对于病变较大的眼内期视网膜母细胞瘤(RE4~5级),或肿瘤已扩散至眼外者,可选择手术治疗,必要时可联合外部放射治疗和化学疗法。对遗传型视网膜母细胞瘤应避免外部放射治疗。
1.化学治疗单纯的化学治疗本身并不能完全治愈视网膜母细胞瘤,但常常可使肿瘤体积显著缩小(被称为化学减容术,chemoreduction)、继发性的视网膜脱离复贴、转移减少,从而使局部治疗得以实施。对于遗传型视网膜母细胞瘤,化学治疗还可预防新的肿瘤灶及第2恶性肿瘤(特别是颅内的三侧性视网膜母细胞瘤)的出现。目前已常与局部治疗合并应用,以治疗眼内期视网膜母细胞瘤。常用的药物有长春新碱、依托泊苷、卡铂、环磷酰胺、环孢素A等。常用的方案是VEC方案,即长春新碱、依托泊苷、卡铂联合应用6个疗程,每个疗程2天,疗程间隔3周。由于视网膜母细胞瘤极易出现耐药性,有时可短期加用大剂量的环胞霉素A来加以逆转。在每个疗程开始前1~3天进行全身麻醉下的眼底检查(examinationunderanesthesia,EUA),记录病情变化,同时可行视网膜的冷冻治疗以增加化学药物在眼内的积聚。一般2~3疗程后肿瘤即明显缩小,这时在EUA的同时开始局部治疗(如光凝治疗、冷冻治疗)。6个疗程完成后,每3~6周应进行1次EUA以记录病情变化或局部治疗效果。病情稳定后逐步延长EUA的间隔。这一治疗方案可使约80%的RE1~3级,30%的RE4~5级的视网膜母细胞瘤患者免于外部放射治疗和眼球摘除,但对于播散于玻璃体腔和视网膜下间隙的肿瘤细胞效果较差。
对于眼外期和全身转移期的视网膜母细胞瘤,化学治疗常和手术治疗(包括眼球摘除、眼眶内容摘除)、外部放射治疗联合应用。对有脉络膜、巩膜、筛板转移的病例,化学治疗可防止肿瘤进一步向全身转移。对于全身转移期的视网膜母细胞瘤,可进行联合自体干细胞移植(autologousstemcellrescue,ASCR)的大剂量的化学治疗:首先进行常规剂量的化学治疗,以减少骨髓和血液中可能存在的肿瘤细胞;然后从骨髓或血液中收集造血干细胞冻存;再进行大剂量的化学治疗,最后将冻存的自体干细胞回输以恢复被抑制的造血系统。视网膜母细胞瘤的化学治疗常产生全身性副作用,临床应用时应有儿科和肿瘤科医生配合进行。
2.局部治疗局部治疗在视网膜母细胞瘤的治疗中显得越来越重要。其效果与肿瘤的厚度密切相关。一般认为4mm为大肿瘤,局部治疗必须联合化学治疗。常用的局部治疗有以下4种方法:
(1)光凝治疗:光凝治疗系将强光源发出的光经光学系统聚焦在视网膜肿瘤区,借光热(大约75℃)凝结作用截断进入肿瘤的血管,或直接凝结肿瘤组织表面,以促使肿瘤细胞坏死萎缩。主要适用于未侵及视盘、黄斑中心凹、脉络膜及玻璃体的局限性小肿瘤。常用的是532nm间接激光、1064nm连续波长Nd:YAG间接激光、810nm间接激光、810nm二极管经巩膜直接激光。其方法是在肿瘤周围光灼2圈,能量要达到使附近视网膜变白和供应肿瘤的血管闭锁,但不能破坏Bruch膜,以免肿瘤细胞扩散至脉络膜及日后产生脉络膜新生血管。可同时光凝肿瘤表面,但应用大光斑以免肿瘤细胞扩散到玻璃体腔。较大的肿瘤可进行多次光凝,治疗数周后肿瘤可消退成扁平瘢痕。
(2)冷冻治疗:在化学治疗开始前24h进行冷冻治疗可以显著提高玻璃体内化疗药物的浓度。冷冻治疗适用于较小的肿瘤,特别是放射和光凝治疗较困难的赤道部以前的周边部肿瘤。冷冻的温度宜在-110~-90℃,每个冷冻点每次持续冷冻1min,解冻1min,如此循环重复3次。肿瘤包括在冷冻形成的冰球内,解冻时锐利的冰晶可破坏肿瘤结构。有效的治疗一般在2~3周后肿瘤消退,脉络膜萎缩,形成扁平的有色素包围的瘢痕组织。应注意冷冻治疗易并发裂孔性视网膜脱离。
(3)加热治疗:通过激光将肿瘤局部温度提高到45℃左右,可增加卡铂(carboplatin)对视网膜母细胞瘤的杀伤作用。常用与手术显微镜或间接检眼镜相连的二极管红外线激光,光斑直径0.4~2.0mm,能量150~1500mW,持续10~20min。约80%的眼内期视网膜母细胞瘤可获控制。
(4)浅层巩膜贴敷放射疗法:适用于直径>10mm肿瘤经其他局部治疗失败的病例。目前主要使用60CO、125I贴敷板,将其缝在与肿瘤相应的巩膜面,放置7天,当释放出3.0~4.0Gy后再手术取除。
3.外放射治疗视网膜母细胞瘤(尤其是未分化型)对放射治疗敏感,因此放射治疗是该病的有效疗法。但外部放射治疗可显著增加第2恶性肿瘤的发生率,并常引起患者颜面部畸形、干眼症、辐射性白内障、放射性视网膜病变等,目前仅用于有广泛的玻璃体或视网膜下播散者(RE5期)、或其他治疗失败者。常用的是60CO治疗机和电子加速器,通过眼前部或颞侧部照射,总剂量为35~40Gy。
4.手术治疗
(1)眼球摘除术:肿瘤充满眼球,有向视神经、脉络膜转移的危险且无保留有用视力希望(RE4~5期),或合并新生血管性青光眼者以眼球摘除为首选治疗。手术操作应十分轻柔,以防肿瘤细胞进入血循环,切除视神经应尽量长一些,不少于10mm。眼球摘除后可植入活动性义眼。
(2)眼眶内容摘除术:若肿瘤扩散到巩膜或视神经,可行眼眶内容摘除术,术后应联合放射治疗和化学治疗。
5、光动力疗法。
6、免疫疗法。
预防
建议患儿的直系亲属至少作一次眼科检查。家中的其他幼儿应接受视网膜母细胞瘤的检查;成人需接受视网膜细胞瘤检查,这是一种相同基因引起的非恶性肿瘤。对没有证据显示患了癌症的直系亲属,可分析他们的脱氧核糖核酸(DNA),以了解他们是否带有视网膜母细胞瘤的基因。
目前对视网膜母细胞瘤尚无有效的预防措施。但加强对经治疗的患者及有高发风险的家庭定期随访观察是一个积极的预防措施。现在可采取的另一个积极措施是开展遗传咨询及产前诊断来减少患儿的出生。
1.随访对每一例视网膜母细胞瘤患者,在经治疗后,应根据其临床、病理所见及Rb基因突变特点(遗传型或非遗传型)制定出一份随访观察计划。对高危家庭出生的每一个婴儿亦应定期作全身麻醉下眼底检查。如果有条件,可以考虑
相关疾病
先天性心脏病 头痛 白血病 霍奇金病 神经母细胞瘤 血管瘤 义眼 肾母细胞瘤 甲状腺癌 宫颈癌 引产 骨肉瘤 斜视 近视 葡萄膜炎 干眼症 玻璃体混浊 眼球震颤 早产儿视网膜病变 黑色素瘤 放疗 麻醉 肝大 小儿发烧 网膜肿瘤 水肿 松果体瘤 智力低下 颅内肿瘤 多指畸形 脓肿 积聚 皮脂腺癌 放射性视网膜病变 辐射性白内障 虹膜新生血管 角膜葡萄肿 脉络膜新生血管 先天性青光眼 新生血管性青光眼 眼球突出 染色体异常