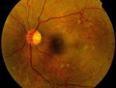
介绍
糖尿病视网膜病变简称"糖网"。糖尿病会引起视网膜血管失调。病症的发生率随着患糖尿病时间增加而提高。患有糖尿病十五年以上的病人中大约60%的病人眼部血管会受损,其中一部分有可能失明。1、背景性视网膜病变:这是病发的初期。曾经普遍认为如果糖尿病的血糖控制不好,可以随着岁月逐渐恶化。在DR(diabeticretinopaphy)初期,患者一般可无任何症状。随着病变的发展,可有不同程度的视力减退、视物变形、眼前黑影飘动及视野缺损等症状。2、增殖性视网膜病变:是由背景性视网膜病变发展而成,也是导致大部份视觉受损的因素。新增血管可以生长在视网膜表层或视神经上。这些未成长的血管比正常血管脆弱,容易破裂使血液流入玻璃体中,引致眼底出血而令患者视力模糊或完全失去视觉。从破裂的血管上可能长出疤痕组织,如果收缩可以牵扯视网膜导致脱落。新增血管也可能长在虹膜上引发青光眼而导致失明。3、黄斑点水肿:有些患者的黄斑血管(黄斑点是负责中央视觉的部分)可能出现渗漏导致视觉受损。
最新文章
症状
在视网膜病变的初期,一般无眼部自觉症状。随着病情发展,可有不同表现。视网膜水肿可引起光散射而使患者有眼前闪光感、黄斑水肿、缺血或渗出累及中心凹,可引起不同程度的视力减退伴有大视、小视、有色视、视物变形等。视网膜小动脉破裂,少量出血入玻璃体可使患者自觉眼前有黑影飘动。新生血管生长,玻璃体大量出血或增殖性玻璃体视网膜病变及牵引性视网膜脱离,可致视力严重丧失。
糖尿病性视网膜病变的基本临床眼底表现为视网膜毛细血管微血管瘤形成,血管扩张,管壁渗漏造成视网膜水肿、渗出、出血进而发生毛细血管和小动脉闭塞,视网膜缺血,视网膜新生血管生长。新生血管引起视网膜和玻璃体大量出血。随着纤维组织增殖,形成增殖性玻璃体视网膜病变,进而发生牵引性视网膜脱离。
病因
1.毛细血管基底膜增厚
当糖尿病患者血糖控制不良时,大量糖渗入基底膜形成大分子多糖,使基底膜加厚,蛋白联结键断裂,基底膜结构松散多孔隙,因之血浆中蛋白质等容易漏出血管壁,纤维蛋白等沉积于血管壁中。引起微血管囊样扩张。早期这种功能改变是可逆的,若病情持续发展,血管壁受损,微血管基底膜增厚,造成血管径变细血流缓慢,易致血栓形成。毛细血管周细胞丧失、内皮细胞损伤和脱落。血栓使小血管和毛细血管发生闭塞。而致新生血管形成。同时糖尿病患者视网膜血管脆性改变易发生渗漏或出血若新生血管破裂,可发生玻璃体出血出血性青光眼。
2.组织缺氧
高血糖引起红细胞中糖化血红蛋白增加,带氧血红蛋白分离困难红细胞的可塑性降低引起组织缺氧,微血管扩张。微血管壁增厚,对输送氧和营养物供给组织细胞不利。组织供氧不但取决于血液流量而且与红细胞与血红蛋白有关。红细胞的2,3-二磷酸甘油酯(2,3-DPG)与血红蛋白(Hb)结合降低Hb对氧的亲和力,使氧易于解离。当血糖升高时,红细胞中产生过多的糖基化血红蛋白(HbAlc),阻止2,3-DPG与Hb结合,于是Hb对氧的亲和力增强,使氧不易解离导致组织缺氧。由于组织缺氧血管扩张、渗透性增加内皮细胞肿胀分离,外皮细胞消失,引起血-视网膜屏障崩解以及管壁的溶纤维蛋白功能下降,血中之纤维蛋白原水平升高,红细胞凝集作用增强。引起血栓形成,可使血管堵塞,血流停滞,组织缺氧。
3.血流动力学改变
糖尿病患者红细胞被糖基化使其变形能力减低,使红细胞不能顺利通过毛细血管腔。红细胞糖基化及血浆蛋白成分的改变导致糖尿病患者血液黏度增高,血浆内活性物质减少,正常红细胞在通过小毛细血管时需要变形才能穿过,而糖尿病患者的红细胞硬度由于糖酵解而增加变形能力减退影响其通过,并可损伤毛细血管壁。切应力与血液黏度密切相关,高切应力可使血管壁发生一些重要变化,内皮细胞变形并拉长最后消失,因而使管壁对蛋白质和其他物质的渗透性增高。微血管病变的早期现象是,微血管动力学变异导致毛细血管压力增高随后血浆蛋白外渗增多。蛋白质从血管内漏出到视网膜深、浅层分别形成硬性渗出和软性渗出。纤维蛋白也进入并沉积在血管壁内,转变为不易降解的糖基化产物而影响血管的弹性。血管弹性正常时,才能使小动脉不断地改变其口径来控制腔内压力血管弹性不良则失去对血流的控制,使血流量较大的黄斑部发生水肿。黄斑水肿常是糖尿病患者失明的主要原因在血流自身调节功能不全的情况下,全身血压的改变将增加视网膜血管的灌注压,使已受损伤的血管渗出增强,同时也增加了对内皮细胞层的切应力。所以高血压可促进糖尿病性视网膜病的发生和发展。
4.遗传因素
关于糖尿病眼并发症遗传素质的研究从三方面着手:①是孪生子;②是系谱分析;③是遗传标志。孪生子调查结果显示,在37对非胰岛素依赖型糖尿病(NIDDM)和31对胰岛素依赖型糖尿病(IDDM)的单卵双生子中,分别有35对和21对患有程度相似的视网膜病。在两个IDDM系谱调查中先证者患肾病的同胞中83%有肾损害,先证者无肾病的患者则仅有13%患肾病;以上发现支持糖尿病肾病和视网膜病与遗传因素有关但必须强调不可排除外环境因素。家庭的营养模式,特别是碳水化合物摄入的差异等总之,糖尿病性视网膜病和肾病可能是由多种遗传因素引起的多基因疾病。
检查
眼底检查:眼底检查是诊断糖尿病性视网膜病变的主要手段。微动脉瘤和(或)小出血总是最早出现并比较确切的视网膜病变的体征。带黄白色的蜡样硬性渗出斑,说明血管系统功能异常,通透性增大,血液成分逸出。而白色软性渗出则表示微循环重度紊乱,血管破坏严重。这阶段没有新生血管形成,故称为单纯型病变。随着病情的发展,在这个阶段上并发多处局灶性或广泛的视网膜无灌注,则预示不久将出现新生血管。从发生新生血管开始,即进入增殖期,说明视网膜循环对组织缺氧已不能代偿。
特殊检查:糖尿病性视网膜病变在眼底未出现病变以前就已有某些亚临床改变,如异常荧光形态视网膜电生理及视觉对比敏感度等变化,均对其早期诊断有参考价值。在病变进展过程中,眼底荧光血管造影的各种特殊表现对该病的诊断和分期有重要意义。
鉴别
视网膜脱离是视网膜的神经上皮层与色素上皮层的分离。两层之间有一潜在间隙,分离后间隙内所潴留的液体称为视网膜下液。按病因可分为孔源性、牵拉性和渗出性视网膜脱离。视网膜脱离的部分无法正常工作,大脑接受从眼部来的图像不完整或全部缺失。
并发症
可出现出血性青光眼,玻璃体出血,黄斑病变视网膜脱落等并发症。
玻璃体出血是眼外伤或视网膜血管性疾病造成视力危害的一种常见并发症。一方面,出血不仅使屈光介质混浊,妨碍光线达到视网膜,而且能对眼部组织产生严重破坏作用;另一方面,机体对出血的反应可使血液逐渐被清除。
治疗
1、合理控制总热量:肥胖患者应先减轻体重,减少热能的摄入。消瘦患者应提高热能的摄入,增加体重,使之接近标准体重。孕妇、乳母、儿童要增加热能的摄入,维持其特殊的生理需要和正常的生长发育。
2、碳水化合物不宜控制过严:原则上应根据病人的具体情况限制碳水化合物的摄入量,但不能过低。饮食中碳水化合物太少,不易被病人耐受,同时,机体因缺少糖而利用脂肪代谢供给热能,更容易发生酮症酸中毒。
3、减少脂肪摄入:脂肪的摄入应根据病人的具体情况而定。高脂肪饮食可妨碍糖的利用,其代谢本身会产生酮体,容易诱发和加重酸中毒。肥胖病人应严格限制脂肪的摄入,每日不宜超过40克。消瘦病人由于碳水化合物限量,热能来源不足,可相应提高脂肪摄入量。
4、蛋白质的供应要充足:糖尿病饮食中的蛋白质供应要充足,摄入量要与正常人相当或稍高。有合并症时,应按医生的指导决定蛋白质的摄入量。
5、适当补充维生素、矿物质和微量元素:在感染、并发其它疾病或控制不良的情况下,更要多补充些。特别是要注意维生素B1的供应。一般谷类食品中含维生素B1较高,由于糖尿病饮食限制主食的摄入量,往往造成维生素B1来源的不足,容易出现因缺乏维生素B1而引起的神经系统疾患。维生素B12可以改变缓解神经系统症状,维生素C可以预防微血管病变,这些维生素都应当适当补充。饮食中钠盐不宜过多,高钠易诱发高血压和动脉硬化。锌的供给不足可以使胰岛素分泌减少。饮食中锌最好的来源是肉类、海产品和家禽。
6、食物中要富含食物纤维:食物纤维可使葡萄糖的吸收减慢,改善葡萄糖耐量试验,降低空腹血糖和餐后血糖浓度,并可降低血脂浓度,还可以预防心血管疾病、慢性胆囊炎、胆石症等并发症。食物纤维最好食用来自天然的食品。
预防
1.控制糖尿病的发展,控制血糖在正常范围内。
2.对糖尿病患者应定期进行眼底检查:一般出现临床意义黄斑水肿时要进行激光治疗。进行激光治疗前一般应做眼底荧光血管造影据情况选择治疗方案。治疗时需注意避开中心凹周围500µm的区域,以免损害中心视力,另外注意在治疗时激光斑间应由空隙不可相连。